Les réseaux de soins de santé primaires du Kenya peuvent aider à fournir de meilleurs soins pour tous
Les réseaux de soins de santé primaires du Kenya peuvent aider à fournir de meilleurs soins pour tous
Par le Dr Agatha Olago, Colin Gilmartin, Dr Salim Hussein et Dr Elizabeth Wangia

Un matin récent dans le comté d'Isiolo, au Kenya, deux infirmières travaillant dans un dispensaire rural n'ont vu qu'une poignée de patients. Pourtant, à plusieurs kilomètres de là, un hôpital de sous-comté - destiné à traiter les cas les plus graves et les plus compliqués - a dû faire face à un flot de patients venant des villes voisines, dont la majorité attendaient des services ambulatoires de base comme le traitement du paludisme et des infections des voies respiratoires supérieures.
Ce phénomène n'est pas unique, les patients contourner les établissements de santé de niveau inférieur et les agents de santé communautaires plus près de chez eux pour chercher des services ailleurs, souvent dans des établissements de niveau supérieur perçus comme étant de meilleure qualité. Les établissements de niveau inférieur manquent souvent de personnel adéquat et connaissent fréquemment des ruptures de stock de médicaments vitaux. De telles inadéquations entre l'offre et la demande contribuent à des inefficacités généralisées au sein des systèmes de santé, tandis que les patients retardent la recherche des soins dont ils ont besoin et encourent des coûts plus élevés, tels que les frais de déplacement et les débours. À moins que les gouvernements ne trouvent des moyens de remédier à ces inefficacités, les investissements indispensables dans les soins de santé primaires (SSP) risquent de ne pas atteindre leur plein potentiel et de ralentir les progrès vers la couverture sanitaire universelle (CSU).
De nombreux pays ont commencé à établir des réseaux de prestataires de SSP. Ces réseaux de soins de santé primaires (PCN) fournissent efficacement des services de SSP, réduisent la fragmentation et fournissent des soins avancés en cas de besoin. En tant qu'équipes intégrées, les PCN sont responsables de la prestation de services à une population définie tout en assurant la continuité des soins grâce à leurs systèmes de référence et de contre-référence. Ces réseaux favorisent l'accès aux services de base plus près du domicile, orientent les cas compliqués vers des établissements de niveau supérieur, partagent des informations pour résoudre les problèmes de performance et identifient les épidémies suspectes. Les PCN partagent également des ressources : ils peuvent rapidement faire face aux ruptures de stock grâce à un approvisionnement groupé de produits et déplacer les ressources humaines disponibles là où un soutien supplémentaire est nécessaire.
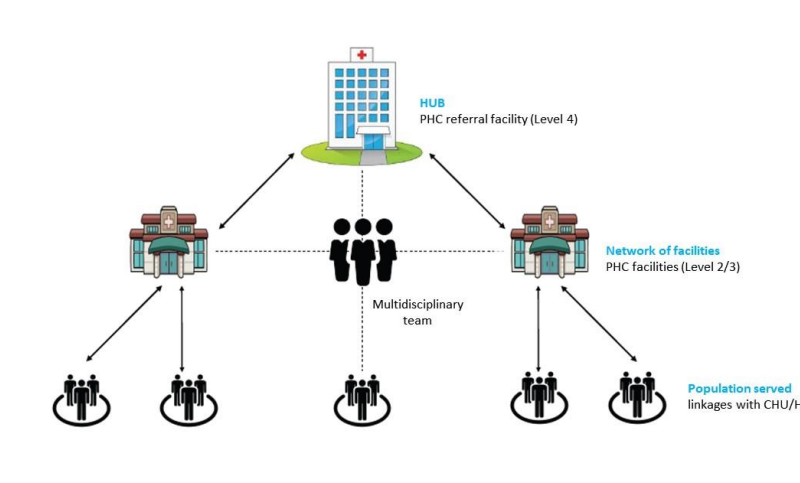
Reconnaissant ces avantages, le Kenya a introduit l'approche PCN en 2021. Prenant la forme d'un «hub and spoke», chaque PCN se compose d'un hôpital de sous-comté servant de plaque tournante à plusieurs centres de santé, dispensaires et unités de santé communautaires qui servent de le point d'entrée du système de santé et sont chargés d'atteindre les populations les plus reculées et les plus défavorisées (figure 1).
Ces PCN ont permis de fournir des SSP en fonction des besoins de chaque comté. Les 18 comtés mettant en œuvre les PCN ont signalé une meilleure intégration de la formation, de la mise en œuvre des programmes, de la supervision et de la prestation de services, ainsi qu'un plus grand travail d'équipe entre les différents cadres et une amélioration du suivi et de l'évaluation. Fort de ce premier succès, le gouvernement kenyan a appelé tous les comtés à mettre en place des PCN.
Malgré ces premiers succès, le Kenya manque d'une grande partie des données de routine et de haute qualité nécessaires pour évaluer et améliorer les performances de son système de SSP tout en faisant face à un déficit de financement considérable pour répondre aux besoins de la population locale.
En prévision de tels défis, en 2020, Management Sciences for Health (MSH) et le ministère de la Santé du Kenya se sont associés pour générer des données sur les établissements de SSP dans six comtés, en évaluant les indicateurs clés sur leur performance, les niveaux de dépenses et les besoins en ressources à l'aide de MSH. Outil PHC-CAP.
La selon une analyse de l’Université de Princeton ont constaté que les investissements dans le système de soins de santé primaires variaient considérablement d'un comté à l'autre. Pour parvenir à un accès universel aux services de SSP, le Kenya devrait investir des ressources supplémentaires par rapport à son niveau de financement actuel. Ce déficit financier pourrait également être comblé grâce à l'approche PCN, qui vise à améliorer l'efficacité des SSP, notamment en tirant parti des ressources humaines existantes, en améliorant la composition du personnel entre les établissements, en augmentant la demande de services et en instaurant de meilleures pratiques d'orientation pour éviter les contournements.
Alors que d'autres pays envisagent de nouveaux modèles de SSP pour promouvoir une prestation de services meilleure et plus efficace, l'expérience du Kenya met en évidence plusieurs recommandations et points clés :
- Préciser explicitement les services auxquels la population a droit dans le cadre d'un ensemble de prestations SSP et à quel niveau du système de santé chaque service est disponible. Aligner l'ensemble de services sur les ressources disponibles d'un pays, en tenant compte de l'infrastructure, des ressources humaines et de la gouvernance existantes du système de santé.
- Veiller à ce qu'un large éventail de services de qualité soit disponible dans les établissements de niveau inférieur. De nombreux centres de santé et dispensaires au Kenya manquent d'équipements et de fournitures médicales adéquats, tandis que le personnel manque de formation et de motivation pour fournir des services de haute qualité, ce qui conduit les patients à se référer eux-mêmes aux établissements de niveau supérieur. L'investissement dans les établissements de soins de santé primaires ne doit pas se limiter à « la brique et le mortier » et doit renforcer les compétences et les incitations des ressources humaines et garantir des fournitures et des équipements médicaux adéquats.
- Institutionnaliser les stratégies d'aiguillage et de contrôle d'accès pour optimiser les ressources disponibles. Pour réduire le contournement et garantir que chaque niveau du système de santé réponde à la demande des patients, certains systèmes de santé ont institué des politiques de référencement et contrôle d'accès mécanismes. Par exemple, les patients ne peuvent accéder à des niveaux de soins plus élevés que par référence ou en payant des frais supplémentaires pour un accès direct. Au Kenya, le Fonds national d'assurance maladie pourrait potentiellement limiter le remboursement de certains services s'ils sont fournis dans les hôpitaux tout en tirant parti des mécanismes de paiement des prestataires pour encourager la prestation de services à des niveaux spécifiques du système de SSP.
- Développer la délégation des tâches des services pour utiliser plus efficacement le personnel de santé existant. Pour améliorer la portée et l'impact des établissements de santé de niveau inférieur et des cadres de la main-d'œuvre, certains services de soins de santé primaires pourraient être déplacés des établissements à volume élevé. Par exemple, à travers Stratégie de santé communautaire du Kenya (2020–25), les promoteurs de santé communautaires rémunérés (un cadre dont la valeur n'a pas été pleinement réalisée et acceptée) fourniraient une plus grande proportion de services de santé préventifs, éducatifs et promotionnels.
- Renforcer les systèmes d'information sur la santé afin de saisir régulièrement des données adéquates pour améliorer la prise de décision et le suivi des performances. Pour aider à canaliser de manière optimale les ressources pour les SSP, une combinaison de données de routine est nécessaire (par exemple, le nombre de types d'établissements de santé, les cadres des ressources humaines, les statistiques des services de santé, les dépenses détaillées). Ensemble, ces données peuvent aider à estimer le manque de ressources nécessaires pour fournir des services de SSP de qualité et à identifier où des ressources supplémentaires sont nécessaires ou où il existe des possibilités de déplacer des ressources ailleurs.
- Veiller à ce que toutes les parties prenantes soient engagées et soutiennent l'approche. Cela inclut, mais sans s'y limiter, les organisations confessionnelles, le secteur privé et les segments clés de la communauté tels que les femmes, les jeunes et les personnes handicapées.
Alors que le Kenya et d'autres pays à revenu faible ou intermédiaire cherchent à atteindre la CSU, ils devront mobiliser des ressources financières supplémentaires pour les SSP. Mieux dépenser en se concentrant sur certaines des leçons tirées du Kenya aidera à exploiter pleinement les avantages d'un système de SSP performant.
À propos des auteurs
Le Dr Agatha Olago est médecin consultant au ministère de la Santé du Kenya.
Colin Gilmartin est conseiller technique principal pour l'économie et le financement de la santé à MSH.
Le Dr Salim Hussein est le chef des soins de santé primaires pour la direction de la santé préventive et promotionnelle au ministère de la Santé du Kenya.
Le Dr Elizabeth Wangia est directrice du financement des soins de santé pour le Département d'État des services médicaux au Kenya.